
竹内整骨院 院長 竹内 廣尚

【タイトル】
『いろいろな治療法』第2回
〇第1回に、伊藤修先生の奇経治療の診断点を書き、均整法との組み合わせを書きました。まず、均整法を何処で学んだのか、均整法の診断法と治療法とは、
均整法を勉強したのは渋谷大橋に東京身体均整学院が出来て4・5年の頃だと思います。私たちの勉強グループのリーダーの岩城先生が「均整法という手技を教える学校が出来た、どんな学校か行ってみて良かったら竹内君も行けばいいよ」と話され、1年後に私も行きました。
均整法の治療法の授業も素晴らしかったのですが、この学校の先生とのご縁が私の人生の中、治療の世界で多大な影響を与えてくれました。話が脱線してしまいますが、治療家は色々な人と巡り会います。
私の治療の最初の師匠は、「治療家は、人間形成が大事だ、それには旅をしなさい、治療の術は教えません、術は盗むものです。だから教えません」という、太極治療法の佐藤栄二先生でした。
私は鍼灸学校の学生の時、入学してすぐに何とも言えない虚しさになり、退学をしようと考えていました。そんな私をみかねたクラスメートの中の先輩の中村さんが「竹内君、4月末からの連休に伊豆半島一周のヒッチハイクの旅に行かないか」と声をかけてくれました。
「ヒッチハイク、何ですかそれは、僕は家からの仕送りだけでお金が有りません、旅行なんていけません」と断ると、
「お金なんかかかりません、泊まる宿はユースホステルで、デパートに行ってユースホステルの会員に簡単になれるし、会員になれば安く泊まれるし、旅行手段は、ヒッチハイク、乗せてくれる車を止めてその車に乗って旅をするの、本当は、ヒッチハイクでの旅の人はユースホステルには泊まれないの、電車かバス旅行の人しか本当は泊まれないのだけれど大丈夫、泊めてくれると思うよ、でもどこに泊まるかわからないので寝袋とリュックに水と少しの食料を入れていこうね」
と中村さんは親切に話してくれました。
ヒッチハイクかーその未知の旅にひかれ行くことにしました。中村さんの指導のおかげで私は学生時代の3年間、春休み、夏休み、冬休みとヒッチハイクで旅をしていたので、佐藤先生から旅をしなさいと言われても、「大丈夫です、学生の時旅をしていました」と返事が出来ました。
(3年間でどのくらいの車にお世話になったのでしょうか、一度の旅で約30台~40台、それが1年3回×3年=9回で300台~360台近くの車にお世話になりました)
それから私は仏教学者の紀野一義先生の手伝いもしていました。紀野先生は佐藤先生の患者でもあり、私の事を佐藤先生に推薦してくれていたので、スムーズに決まりました。
佐藤先生の家の弟子の生活は、朝、先生の家に行き、先生に挨拶をして、お手伝いの人に手伝うことを聞きます。最初は庭掃除、その次は捕まえた文鳥の鳥かごの掃除とエサの交換。
文鳥の話ですが、信じられます?
昼間、野鳥の文鳥がかごからはみ出したエサを食べていて夜になっても飛び立たず、かごに止まっていて逃げません。電気を消して庭にまわり、捕まえてかごの中へ、最初は喧嘩をしますので、かごに布をかけて暗くして3日もすれば仲良くなります。
その野生の文鳥を先生の所に4年いて私も2羽捕まえました。その文鳥がかごの中で水遊びをするとガラス戸を汚します。1週間に2回は窓ふきです。その次は、犬の散歩です。本門寺の近くですので時には行きました。待合室と治療室の掃除。銀行やその他のお使い。
何時になったら治療を見せてくれるのだろうか不安の日々でした。
1ヶ月は経っていたでしょう、言葉を交わす人の中で気心を知れる人が現れました。「治療を見学していいでしょうか」と話しますと、許可をしてくれました。先生に話しますと先生はそれを待っていたように見学をゆるしてくれました。
佐藤先生の太極治療は、患者さんを寝かせ、血圧を計り、脈を診ます。
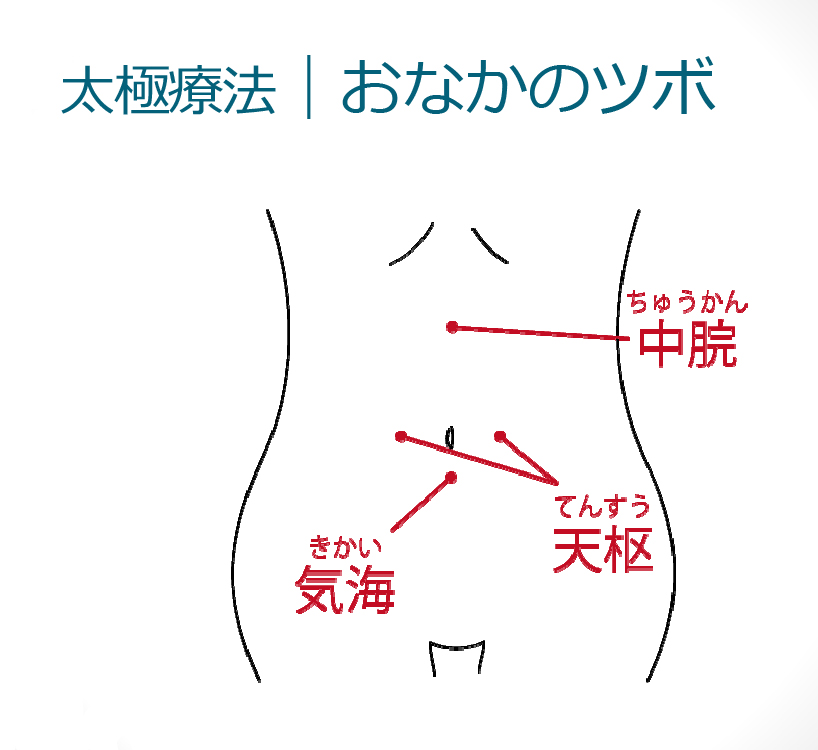
おなかを出して、肝温脾冷を確認して、灸点ペンでお腹のツボに印をつけます。腹部―気海・中脘・天枢 に鍼をして、灸をする。
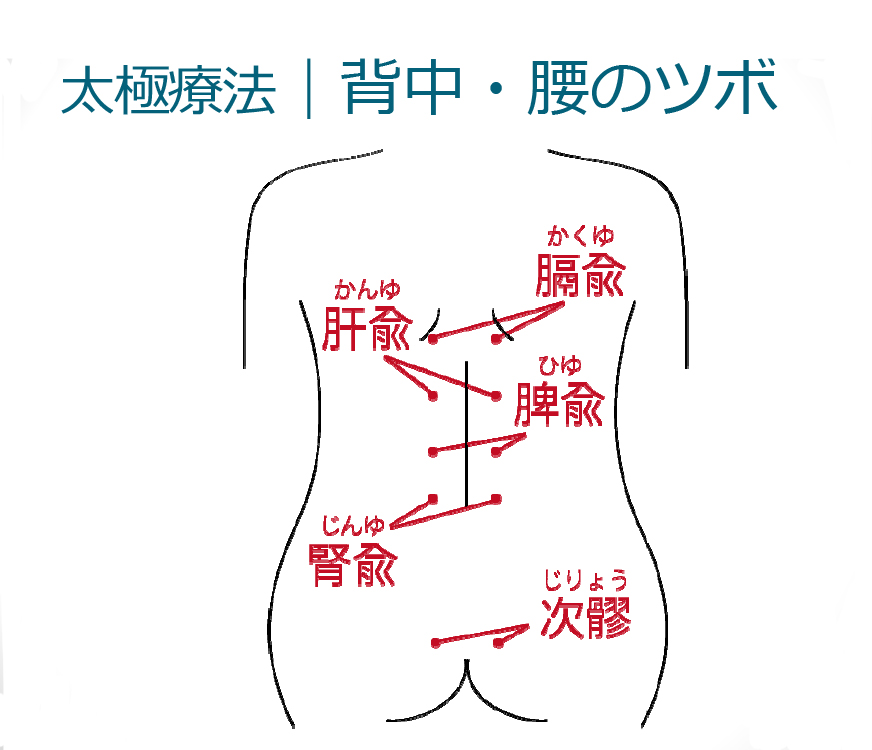
灸は女性は温灸の機械、デミガーでした。次に腹臥位で足―委中・承山・に鍼をして灸。次に腰背部―膈兪・肝兪・脾兪・腎兪・次髎
次に座位で、天柱・風池・肩井・身柱(灸)肺兪OR厥陰兪
次に手―曲池・合谷・左陽池(灸のみ)次に足―足三里・三陰交・照海と鍼をして灸をします。
太極指圧
・背臥位―①行間・照海・三陰交・足三里を左右同時に指圧
②大腿外側をギュツと、手掌で左右同時に指圧
・腹臥位
③下腿部を持ち、膝を屈曲し、崑崙を母指で始発
④下腿三頭筋を3分割し膝近辺から踵に向かって把握
⑤下腿三頭筋の中央を第2指を踵に向かって引き伸ばすように押し込む
⑥湧泉・承山・委中・を押し、殷門・承扶・と押し、腸骨稜を左右
同時に指圧
⑦天柱・風池・寛骨を左右同時に指圧
⑧肩井を第3指で指圧
⑨肺兪・(又は厥陰兪)・膈兪・肝兪・脾兪・腎兪、(志室)・次髎・左右同時に指圧
・背臥位
⑩曲池・(孔最)・合谷・魚際の指圧
⑪お腹に手掌を当て、お腹を診て治療をおえる
佐藤流太極療法は、鍼と灸をして最後に指圧をして治療を終了します。太極治療法によって、全身のバランスがとれるので、いろいろな検査結果も整い、元気になります。
桃山学院教育大学アスレチックトレーナー 川西 弘晃 NATA-ATC

【タイトル】
アスレチックリハビリテーション実践編
【足底筋膜炎】
足底筋膜炎とは、足の指を動かす筋肉の炎症です。主な原因は、走行による過負荷により筋疲労が蓄積して筋の過緊張やアーチの低下が原因と言われています。アイシングや安静などで痛みを緩和させたとしても根本的な原因を改善しなければ再発のリスクは避けられません。
足関節周囲の筋力強化や股関節、臀筋を鍛えることで安定した下半身作りが求められます。そこで、自宅でもできる再発防止のリハビリテーションをお伝えします。今回の前編では痛みによって歩行が困難な期間に行う初期プログラムをご紹介します。
<プログラム前編>
①アイスマッサージ
②足部・下腿もみほぐし
③タオルストレッチ
④タオルギャザー
⑤外転レッグレイズ
⑥サイドブリッジ
⑦エアロバイク
①アイスマッサージ
②足部・下腿もみほぐし
③タオルストレッチ
④タオルギャザー
⑤外転レッグレイズ
⑥サイドブリッジ
⑦エアロバイク
リハビリ期間中、持久力を落とさないように毎日30分以上の有酸素運動を行いましょう。
御園治療院 院長 中村 秀一
【タイトル】
上肢と手の指の関係2

各関節の連動性
前回は、関節には遊びがあり、連動し、それには法則があるということを書いてみましたが、第二指から第五指は、遊びがDIP、PIP、MPに回旋を起こしていますが、母指のの場合は、IP関節は外旋方向に遊びが多くなり他の指とは逆方向に遊びがでているのが正常です。また母指のMP関節は内旋、CM関節には、外旋方向に遊びが強くなっています。
第二指から第五指は末節骨、中節骨、基節骨と3つの骨がありますが、母指には末節骨、基節骨の2つしかない為にこのような遊びの法則になったのではないかと考えられます。遊びが母指と他の四指で違うことで、しっかりと握るということが可能になってくるのではないかと考えられます。
更に面白いことに、伸展時には、母指から第五指まで全く逆方向に遊びが起こっています。屈曲と伸展では遊びの方向性が真逆になっているということです。逆向きの遊びが起こることによって容易に手の曲げ伸ばしが出来るのではないかと想像できます。しかし、力を抜いた位置では、内外旋の遊びは消失します。
遊びは、力を使った時(伸展や屈曲時)にのみ起こっていることがわかります。器用さと力強さを両立させる為ではないかと考えられます。
第二指から第五指は母指と母指対立運動をしていますが、この遊びのお陰で器用な運動ができるのではないかと考えています。
つまり、この遊びがなくなると器用さがなくなり手先に不器用な動きが発生します。それが手の関節の問題につながっているのだと思います。
手の指先を広げてから、ゆっくり各指、各関節を曲げるようにすると、大きなボールを持った時のような形になるのが普通です。しかし、各指の関節の遊びがなくなり、手に何らかの異常を訴える人は、この動きが綺麗にできません。特に母指のMP関節が屈曲、IP関節が伸展しながら曲げようとしてしまったりします。
指関節の異常
異常を起こした指は、腫れたり固まったりすることで、遊びがなくなります。遊びがなくなると関節の自由な方向性が失われ制限されてしまいます。ヘバーデン結節のように、DIP関節が腫れて遊びがなくなると、一定方向にしか力がかからなくなるので、他の関節へ負荷がかかることが想像できます。もちろん、ヘバーデン結節だけでなく、腕関節や肘関節の異常によっても各指のDIPやPIP、MP関節の腫れが起こりますので、あきらかに各関節は連動していることがわかります。つまり、指先の影響は腕関節、肘関節、肩関節へとつながり、肩関節、肘関節、腕関節の異常は指先にも影響しているということです。
各関節の遊びが連動しているのなら、ヘバーデン結節や腕関節、肘関節の炎症の患者を単純に、症状のある部位のみが悪いと考えることは問題です。そして単純に安静にさせることが本当に治癒に役立つのか考える必要があります。
痛みはあっても積極的に正常な方向に遊びを作る動きをすることは、治癒を早める可能性があるということです。しかし、一般的な運動とは違い、あくまでも遊びを作るだけなので強い刺激は逆効果となります。動画を見てもらうとわかるように僅かな力で変化が起きているのがわかります。
この動画では力を使わずイメージだけで調整しています。イメージだけの調整の方が早く変化し、安全です。原因が薬指ではなく、母趾と示指のDIP関節の遊び異常、腕関節、橈尺関節の異常との複合でした。
なぜ僅かな力しか加えないかというと、無理やり力を入れようとすると痛みから逃れる為に代償運動を引き起こしてしまう可能性があるからです。代償運動は特に肩周囲に起こることが多くなります。
代償運動は、他動、自動運動の違いなく起こってしまいます。代償運動をしてしまうと異常な動きが習慣化してしまいます。その結果、更に関節に負担をかけ破壊してしまうことになります。
代償運動は、異常を起こして動かなくなった関節を守る為の動きなので一時的には必要ですが、続けると怪我につながります。いわば最終手段です。そもそも代償運動すら起こらないぐらいの弱い力で時間をかけ、丁寧に治癒させることが逆に早い治癒につながる訳です。急がば回れというのはこのことだと思います。
マラソンランナーが後半にフォームが乱れ、肩をあげて走っている姿を見たことがあると思いますが、足の異常を肩で代償している状態であり、肩が足の代わりをしている姿です。この状態が続けば最後は破壊しかありません。もちろん、マラソンランナーは、それも承知の上で肉体を鍛練しているので問題は起こりにくいと思いますが、一般人は取り返しのつかない怪我につながったりすることもありますので代償運動には十分注意が必要だと思います。
関節に異常があるからという理由で局所に力強く自動、他動の運動をしたり強いマッサージや鍼刺激で緩めようとすると更に代償運動を促進させてしまうことにもなります。
代償運動は最終手段であり、破壊の手前の運動だということを理解してもらい、ただただ運動しなさいという指導は、あまりも無意味です。
初心者の施術とベテランの施術の違いは、ちょっとした力の加減にあらわれてきます。見ていればすぐにわかります。ベテランは力でねじ伏せるような施術を行いません。
今回のテーマは、関節の遊びを正常化させるということですが、遊びは関節可動域ではありません。つまり、DIP関節を屈曲、伸展する角度の大小とは違い、ほんの僅かな回旋の動きを正常方向に作ることが目的です。力を殆ど必要としません。症状が強ければ強いほど、意識のみを使う方が効果的です。もちろん、弱いだけの刺激ではなく、術者の意識が入り、ただ弱いのではないので効果が出ます。単純に弱い刺激だけでは効果はありません。
遊びを正常な人と同じ方向にすることで、うまく行えば一瞬で症状や関節可動域に変化があらわれてきたりします。
もちろん、長年のリウマチのように関節が完全にロックがかかり変形しているような場合、すぐに変化はあらわれませんが、日々の意識的な運動によって薄紙を剥ぐように腫れや痛み、動きが変わってくるのがわかります。
ヘバーデン結節でもバネ指でも、この遊び方向へのアプローチは同じなので、疾患名の差によってやり方は変わることはありません。
ニコニコ接骨院 院長 酒田 達臣

【タイトル】
『接骨院の診察室』 第2回
=前回までのあらすじ=
右肩関節痛の診察をする予定だったはずの、60代女性患者のAさん。
しかし問診を始めると同時に、「1週間前に起きた頭痛」の事を訴えてこられた。その頭痛が「決してスルーしてはいけないタイプの頭痛」だと僕が明確に認識した矢先。
何も言わず突然すごい勢いでひっくり返って、失神したAさん。
問診開始たった3分後の出来事でした。
「たった今『くも膜下出血』を起こしたのに違いない」と確信した僕は、直ちにスタッフと協力して救命行動を開始しました。
119番通報をしながら、呼吸もしづらいほど心臓が高鳴る中。
僕は何とか声を絞り出し、このように伝えました。
「〇歳女性。1月7日朝7時頃、雪かきをしていてちり取りで取ろうと頭を下げた瞬間、突発ピーク型頭痛が発生。その事を今問診している最中、咳をした次の瞬間に、後方にひっくり返って意識消失。
呼吸、心拍異常なし。7日に発生した頭痛がマイナーリークで、たった今、その脳動脈瘤が再破裂してくも膜下出血を起こしたものと考えられます。間違いありません。直ちに脳動脈瘤のクリッピング術が出来る病院の脳神経外科に搬送してください!」
「わかりました!○○と○○から2台の救急車を向かわせます!消防車も向かわせます!」
119番の担当者はすぐにこう答えてくれました。
消防車がなぜ来るのかはわかりませんでした。
しかしおそらく、1台が渋滞などで遅れた場合に備え別々の拠点から複数台を向かわせてくれるのだなと推測しました。
また、救急車より消防車の方が道を譲ってもらいやすく、早く着くからかも知れません。いずれにしても119番には、少なくとも「今の事態の緊急性」が伝わっている、と感じました。
また、救急車がこちらに向かっている間に、119番の方で「脳動脈瘤のクリッピング術に対応してくれる病院」を探してくれている事…これに強く期待をしました。
救急車が来るまでの数分間。
カルテに僕が行った病態推論を、震える手で急いで追加記入しました。
搬送先の病院のドクターに知らせなくてはならない、重要な情報を提供するためです。
こういう時に紹介状をゆっくり書いている暇はありません。
このカルテをコピーしてそのまま情報提供書とするのです。
カルテ用紙に書きかけだった問診内容から矢印を引っ張って。
『ここまで問診したところで咳をした。一旦頭を下げた後、次の瞬間、後方にひっくり返った。失神。痙攣(-)。全身硬直。呼吸→いびきをかくもN.P.(異常なし)。脈N.P』
と記入。
そして大きな字で
『くも膜下出血の疑い』
と記入。
さらに、1月7日の頭痛の発症様式を記入した部分から矢印を引っ張り、これを読むドクターの印象に残りやすいように大きな字で、
『マイナーリークだった疑い』
と記入。
これを読んでくれさえすれば。
専門医であれば誰もが、「事態の緊急性」を認識してくれるはずだ。
スタッフが呼吸と心拍の観察を続けている様子を再度ちらっと見て、事態が急変していない事を確認して、ドクターに渡せるように、急いでこのカルテをコピー。
119番通報をしてから5分弱だったと思います。
救急隊員が3台の車で次々と到着しました。
全部で12~13人いたのではないかと思います。
救急隊員がバタバタと接骨院に入ってきました。
その中の3名くらいが直ちに、ベッドに仰向けに横たわっているAさんのバイタルチェックを開始。
僕は記録用紙を持っている救急隊員を見つけ、「一連の状況」と、「推測疾患名」と、「搬送するべきと考えられる医療機関」の3つについて情報提供。
カルテのコピーを渡し、搬送先の病院のドクターに「手渡す」よう依頼。
救急隊員からは「今ドクターカーもここに向かっています。」と伝えられました。
5分弱後の11時40分ころには、救急車の中にAさんの搬入が完了しました。ドクターカーもその頃に到着。
僕は、「医師」と書かれたワッペンを付けたその30代くらいの男性のもとに行きました。
「一部始終を見ていた者です。状況をお伝えします。」と告げて、救急隊に伝えたのと同じ情報を手早く伝達。
「1月7日がマイナーリークの疑いである事」と、「今回がくも膜下出血の再破裂の疑いである事」を強調しました。
僕の言葉を聞きながら、ちょっと馬鹿にしたような表情を見せたのが気になりましたが…その医師が救急車の中に乗り込むと、車の扉は閉められてしまいました。
手術が出来る病院に向けて1分1秒でも早く出発して欲しい。
そう思いながら、やきもきして外で待っていましたが…
どんどん時間が過ぎていきました。
20分か30分くらい経ったところでようやくその医師が救急車から下りてきました。しかし、看護師の女性と何やら「歓談」しながらでした。
驚きました。
何と。笑っていたのです。
「くも膜下出血ではないですね。もう意識は戻りましたし。普通に話も出来ていますので。」
僕を見るとその医師はそう言いました。
「えっ!?でも!ではマイナーリークを疑わせる1月7日の頭痛は何だったのでしょうね!?」
「いやとにかく、SAH(くも膜下出血)の病態ではありませんから。脳神経外科ではなく、該当する診療科をこちらで選定して搬送させます。」
そう言い切ると医師は看護師と一緒に帰ってしまいました。
僕は混乱しました。
それは困る。
何としても脳動脈瘤のクリッピング術が出来る病院の脳神経外科に搬送してもらわなければ。
少なくとも「頭部単純CT」で出血を確認して、それで見つからなくても「脳血管造影」をやって脳動脈瘤が存在しないことが確認できるまでは、決して安心などできないはずだ。
髄液中に出血した血液が混じっていないか確認する「髄液検査」だって場合によっては必要なはずだ。
…しかし、医師ではない僕には、出来ることはもう何もありませんでした。
この医師は、「てんかん発作」だとの診断に至ったのだと思います。
もちろんその可能性もあるでしょう。20分くらいで意識が戻ったということは。
しかしだからと言って、くも膜下出血が否定できたわけではありません。
今のが「てんかん発作」だとしても、1月7日の頭痛はくも膜下出血のマイナーリークそのものの症状です。検査をやらないとだめです。
また、今のは「てんかん発作ではなく、やはりくも膜下出血だった」ということだって十二分にあり得ます。意識が一旦戻るくも膜下出血なんていくらでもあるからです。
さらに、もしてんかん発作だとしたら、成人発症のてんかん発作であるならば「脳腫瘍」がないか精密検査をしなくてはならないはずです。
でも、もう僕にはただ立ちすくんで救急車を見ていることしかできませんでした。救急車はその後まもなく出発しました。
12時少し過ぎでした。
その夜。
僕はご自宅に電話をしました。
もし帰されていたら、搬送された病院でどんな検査をされたかを伺おうと思ったからです。
そして先ほど述べた一連の検査が行われていなければ、僕の車で「もう一度別の病院に救急搬送する」ためです。
しかし、どなたも電話にはお出になりませんでした。
これで、この日に僕が出来ることは完全に終わりました…
翌日の朝。
お連れ合い様が、お菓子をもって来院されました。
そして、こうおしゃいました。
「やっぱり…くも膜下出血でした…」
お連れ合い様のお話をまとめると、以下のような経緯でした。
『当院を出発した救急車は5分くらいで総合病院に到着した。
救急医ではなく脳神経外科医が初めから待機してくれていて、すぐに診察してくれた。
先生(僕)が書いたカルテのコピーも読んでいた。
(これを聞いて僕はすごく安心しました。
くも膜下出血は脳神経外科医でなければ手術で治せないからです。
内科医や神経内科医や、はたまた精神科医が診たのだとしたら、脳神経外科医にバトンタッチするまで1~2時間は浪費されてしまうからです。
病院はトリアージのドクターの判断をそのまま受け入れることなく、“病院側の判断で”、「脳神経外科医」が初めから診察することにして、待機してくれていたのです。)
すぐに造影剤を入れて脳血管造影その他の画像検査を施行。
「脳動脈瘤破裂によるくも膜下出血」と診断。
14時には手術が始まっていた。
手術の術式は「脳動脈瘤瘤内塞栓術(脳血管内手術)」を選択。
手術は無事成功。
すべてが終わったのは18時過ぎ。
その後、担当医から「これから2週間が山場です。」と言われた…』
そしてお連れ合い様はこう続けました。
『その他にも悪いことばかりたくさん言われました…
仕方ないことなのでしょうけれども。
先生からの留守番電話が入っていたのを聞いたのですが、帰って来たのが夜9時過ぎてて、もう遅かったものですから…』
僕は肩を落としてうつむくお連れ合い様に、こう言いました。
「○○さん、でもAさんは、考え得る中で一番最短の時間で最善の処置の道を行けていますから。僕の目の前で倒れられたのですからね。
これがどこか街中で起こっていたら、もっと時間が経ってしまっていたかも知れなかったのですから。僕もAさんが元気に治ることを心からお祈りしていますから。」
このくらいしか、励ます言葉は僕には見つかりませんでした。
ここまでが「事実経過」です。
ここから先は「僕個人の考え」を書かせていただきます。
一般の医療者はもちろん、脳神経外科医でも、自分と会話している最中に目の前でくも膜下出血を起こされた患者さんに遭遇した経験のある方は少ないのではないかと思います。
拙い話ですが、いつの日か皆様にとって何らかのお役に立てればという思いで、書かせていただきます。
僕はお連れ合い様をあのように励ましましたが、心の中ではこう思っていました。
「本当は最短の道なんかじゃない。あのトリアージの医師が使った20〜30分はAさんにとって“要らない時間”だった。」
あの医師は何か役に立つことを、一つでもしたのでしょうか。
僕がわざわざ119番通報時に詳しい状況説明をして「くも膜下出血の手術が出来る病院への搬送を」と伝えているというのに。
救急車の出動命令と同時に、受け入れ先病院を探す作業をしておいてもらっているというのに。
出かける準備ができている救急車をわざわざ留め置いて。
20分という時間を浪費した挙句。
導き出した結果は、「くも膜下出血ではありません」でした。
あの医師は自分がくも膜下出血になったとして、出血していく血液によって自分の脳細胞が刻々とダメージを受けていく中で、20分30分という時間を無駄に費やすこと。
彼は笑ってそれを許容出来ると言うのでしょうか。
この事は大変重要な「現代日本医療の問題点」を僕に示唆してくれました。
(つづく)
▼下記画像はクリックすると拡大してご覧頂けます。
合同会社一歩 代表社員 川崎 初美

【タイトル】
自立・事業対象者の特徴と関わり方
1.自立者・事業対象者とは
介護保険では、自立のことを、日常生活を送るうえで、介護サービスなどの支援がない状態のことをいいます。そのように考えると自立の範囲はとても広く、要支援に到達しそうな方から、元気に山登りをしたり精力的に会社で働いている方まで対象となります。
元気な高齢者は、担い手側の役割を受け持っていただき、支援に近い自立群にいる方は、支援にならないような活動への参加を促す必要があります。介護保険の申請をして認定調査をしたけれども自立となった方や、基本チェックリストの項目で何らかの必要性を生じた方が、新しい介護予防事業とされる中の介護予防・生活支援サービス事業(第1号事業)の対象者となります。
2.地域支援事業について
介護予防を推進していくための事業で、地域において包括的・継続的な関わりを強化していけるように、市町村において行う事業のことです。介護予防の普及啓発や事業がどのような効果に繋がっているのか評価を行なったり、対象者の把握や実際にサービス提供をおこなうことも含まれます。
さらに介護予防の取り組みを機能強化するために、リハビリテーション専門職の関与を促進するための事業も行っています。各市区町村の地域包括支援センターを中心におこなう介護予防ケアマネジメントや、相談支援、権利擁護の業務も含まれます。
3.介護予防・日常生活支援総合事業(新しい総合事業)について
介護保険制度で使われるお金についての全体を見渡すと、
・介護給付(7兆1千億円➔10兆5千億円)
・予防給付(4100億円➔2705億円)
そして
・地域支援事業(1570億円➔3150億円)があります。
( )内の数値は、2011年度実績➔2020年度実績
(ただし地域支援事業は、介護給付の3%を示す)
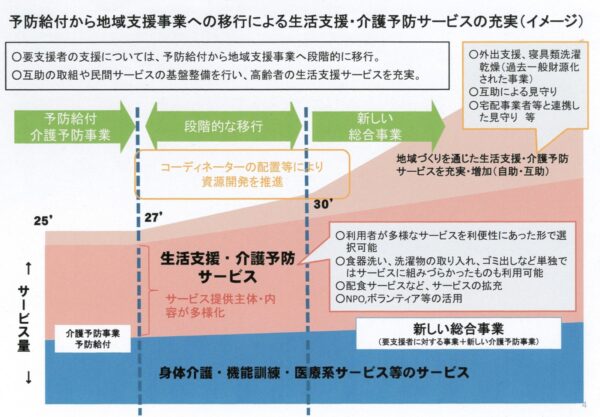
毎年増加していく介護給付費および予防給付費の課題があり、新しい総合事業では、一部の予防給付を地域支援事業へ移行する(図1)ことが決まりました。
地域づくりを通じた生活支援・介護予防サービスを充実したものとするために、住民の自助・互助活動を増加しながら地域の実情に応じた柔軟な対応が出来るようにイメージされ、住民主体の活動に対しての拠点数および側面的な支援の実施数が増えてきています。
▼図1
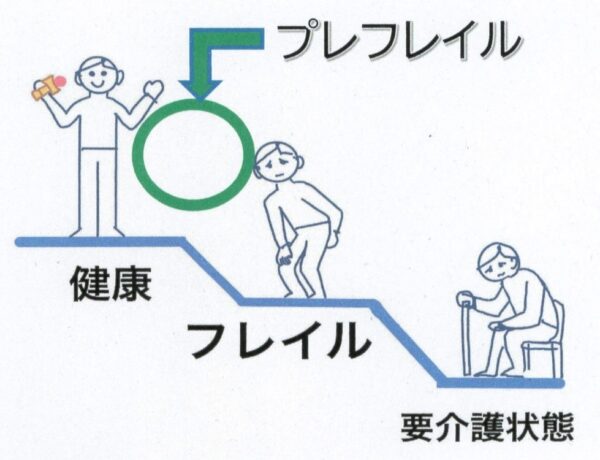
4.プレフレイルという考え方
前回フレイルについて説明しましたが、そのフレイル予備軍をフレイルの前段階の状態と捉えて、健康とフレイルの間(図2)に位置づけます。
生活機能としては、バスや電車などの交通機関を利用できる能力がありますが、外出機会が少なく閉じこもりがちであったり、心を上手に開けずに交流機会が持てていない方などがイメージとして考えられます。
フレイル状態に陥る前に早めに気づき、予防活動として運動・食事と口の健康・人との交流についてを意識していくように促して行くことが必要です。
▼図2
5.場づくりのいろいろ
自主的に予防活動をおこない、継続できる方はほんの一握りだと思います。ほとんどの人が、予防活動を実施している場を通して情報を得たり、人の繋がりを得たりして行きます。シニアクラブや健康サロンなど地域で根付いている活動や、健康センターや民間のスポーツクラブなどでの運動。
自治体とリハビリ専門職団体、または健康運動指導士、柔道整復師等の運動の専門職種が自治体オリジナルの体操を開発して、住民へ周知・活動主体となるように促した上で、住民主導の団体に対して専門職のサポートをつけて行くという形も見られます。教会やお寺など、もともと集まっている場で体操活動を加えるような試みがあったり、銭湯の営業時間前を活用して、場の提供を行っている所もあります。
自主的な活動を行うためには、公民館・コミュニティーセンター・集会所などへ申し込むことが多く、場所代がかかります。
そのような費用がかからないように家主からの支援を受けたり、大学等の教育機関からの研究費等を活用したり、空き家の活用や店舗の空きスペースを活用させていただいたり、その地区での協力者を見つけて交流を深め、人の繋がりを大切にしていくことが何よりも重要なこととなります。
社会福祉協議会や地域包括支援センターに所属している生活支援コーディネーターさんが地区の活きた情報を掴んでいますので連携には欠かせません。











