
『接骨院の診察室』 第10回
患者さんを「診る」ということ
~その出発点は、
患者さんの訴えを「まず“信じる”こと」~
第1部
まえがき
さて今回は、「脊髄腫瘍」だった女性患者Aさんのエピソードです。
今から19年前のお話です。当時Aさんは68歳でした。
長いエピソードなので、第1部と2部の2回に分けてお送りしますね。
僕がこの連載を続けさせていただいているのは、3つの思いからです。
同業者の先生方を含め医療従事者の方々には、「目の前の患者さんに役立ててほしい」という思い、一般の方々には、「ご自分や身近な人に役立てほしい」という思い、両者を合わせた社会全体には、「救えるはずの人が救われないようなことが無くなるよう、医学教育から医療の仕組み、医療行政全体にわたって、何をどう改善していくのが良いかを皆で考え、実現していってほしい。一人でも多くの患者さんが正しく救われる社会を作ってほしい」、という思いからです。
ぜひそういう視点を心のどこかに小さくメモをして、読んでいただけたら嬉しいです。
Aさんは僕の接骨院に来院された19年前のこの日、直接の来院動機だった急性腰痛の問診中に、その会話の中で“ある別の症状”も訴えてこられました。
そして「この症状はもう16~17年前からあるんです」とおっしゃいました。
続けて「このことは、これまでにたくさんの病院で診てもらってきました。もう数えきれないくらいです」とおっしゃいました。
後に判明することになるのですが、その症状の本当の原因は「脊髄腫瘍」でした。
しかし残念なことに、それまで16年間にわたってかかったすべての病院で、見落とされてしまっていました。
なぜベテランから若手まで数多くの医師たちがAさんから症状を聞いて、直接診察したのにも関わらず、脊髄腫瘍という重大疾患を見落としてしまっていたのでしょうか。
Aさんに「脊髄障害」が存在している可能性があることを突き止めて、脳神経外科専門医に紹介して、「脊髄腫瘍」の確定診断をもらった後に。
僕はその理由を考えてみました。
そしてこれまでに診察した医師たちが見落としたのには、いくつかの理由があるのではないかなと推測しました。
これについては第1部の最後の方で少し触れた後、2部で総括しますね。
それらの理由の一つにも通じてくることなのですが、今回のお話を通して僕がお伝えしたいことの一つは、医療者として患者さんを診るのならば、「患者さんが訴えてこられるお話を自分自身が“まず信じる”姿勢で在る」ということの大切さです。
患者さんは様々な訴えをしてこられます。
診る側の私たちがそれを「まず信じる」ということ。
これは、単純に患者さんの言葉をその文言通りに“事実だ”と信じる、という意味ではありません。
「このような訴えをする患者さんには、それが病的かどうかに関わらず、そこに何かの訳があるんだ」という気持ちを手放さずに、様々な可能性を考え、患者さんに寄り添う、という意味です。
患者さんがこちらに伝えてこられる言葉は、もちろんそれがそのまま端的に病気の本質を捉えた重要な情報であるケースも多くあります。
たとえば「さっき突然殴られたようにガーンと“一瞬で”頭が痛くなった」と患者さんが口にしたら、その場で「くも膜下出血だ」と判断しなければなりません。
それ以上余計な診察を加えて時間を無駄にすることなく、直ちに救急車を呼び、手術の出来る脳神経外科に搬送しなくてはなりません。
もし患者さんのこの言葉を信じずに、「今は歩けてるんだから何でもないでしょう」とこの「突発ピーク型頭痛」をスルーしたら、この連載の第1~3回でも報告した通り大変な結果を招く場合があるのは言うまでもないことですよね。
しかしこのように明らかなred flagを伝えてこられる患者さんがいる一方で、病的意義があるとは少々考えにくい訴えをしてこられる患者さんもいます。
「携帯を見ていたら急に手のひらが“真っ黒”になったんです」とか、「膝が“爆発”しそうになるんです」とか、ちょっと聞いただけでは理解しにくい、にわかには信じ難いような訴えを聞くことも、しばしばあります。
しかしちゃんと調べれば、そのすべてにはれっきとした「理由」がありました。
そのことを、長年診察に携わってきた中で、僕は患者さんから学ばせてもらってきました。
そして今は、「どんな訴えでもそこには理由がある」と、確信しています。
様々な自覚症状の訴えをされるものの、検査をしても客観的所見に乏しく、原因となる病気が見つからない…そういう“変わった訴え”のことを我々医療者は「不定愁訴」と呼んだりもします。
しかしそのような一見変わった訴えに聞こえても、その訴えにつながる何らかの病気が患者さんの中に隠されていたケースが、開業してこの30年弱を通して、実際に驚くほど多かったのですよね。
もちろん中には、 “何らかの状況”が精神的に不安定な状態を患者さんにもたらしていて、それが不定愁訴を生んだ原因になっていた、ということもあります。
しかしそれもそれで、立派な理由だと思うんですよね。
だから、少し変な訴えだなと思っても、実際には患者さんは困っていたり困難な状況を抱えていたりする訳で、そこで診る側が患者さんの訴える言葉を馬鹿にしたりまともに取り合わなくなったりしてはいけないと思うのです。
「気のせいだ」とか、「神経質で変な患者だ」とか、「いい加減なことを言っているだけだ」などと安易に結論して、真面目に診察するのを中止してしまってはいけないと思うのです。
それでは患者さんの問題は何一つ解決しません。
私たち診察者は、結果として何らかの病気と呼べるものが実際にあろうとなかろうと、まずは患者さんが訴えることを信じ、その言葉が出された背景を探り、原因を突き止め、患者さんの問題が解決するまで、あらゆる努力をする。
患者さんが訴えることを患者さんと「共に感じる」。
「患者さんの味方」という立ち位置に立ち続ける。
それが「診察の1丁目1番地」だと思うのですよね。
今回お話しするAさんが訴えてこられたことも、
まさにそういう“ちょっと変わった訴え”でした。
●脊髄腫瘍について
Aさんのエピソードの紹介に入る前に、ここで脊髄腫瘍という病気について少し解説をしておきますね。
脊髄腫瘍はとても珍しい病気です。発生頻度は脳腫瘍の僅か1/10。
年間10万人に1.5人しかかかりません。
ここで一般の読者の方々のために、脊髄とはそもそもどんなものかということも併せて簡単に書いておきますね。
脊髄はとても大切な神経です。
我々診察者は、脊髄障害の存在を絶対に見落としてはなりません。
脊髄は頭蓋骨の中にある脳と直接つながっています。
脊髄の太さは約1㎝くらいです。
脳から出た脊髄は、背骨の中の後方にあるトンネル(脊柱管)の中に入っていき、首から腰の上の方まで、そのトンネルを下降していきます。その長さは40㎝くらいです。
脳と脊髄の2つを合わせたものが、「中枢神経」と呼ばれています。これに対し、その中枢神経から枝分かれして全身に分布するたくさんの神経は、「末梢神経」と呼ばれています。
例えば私たちが、親指と人差し指で何かをつまんでその触った感触を感じるのは、親指と人差し指の腹に末梢神経の終末が分布しているからです。
その末梢神経終末が受けた物理的刺激は電気信号に変換されます。
そしてその電気信号は、末梢神経終末→指神経→正中神経→腕神経叢→第6頚神経→脊髄へと伝導され、最終的に脳の体性感覚領というところへと伝えられます。
そして初めて私たちに「認識」されるんですよね。
ちなみに「中指」で触った感覚は「第7頚神経」を通って脊髄へと伝えられ、「薬指と小指」で触った感覚は「第8頚神経」を通って脊髄へと伝えられ、同じように脳で認識されます。
こうやって脊髄から枝分かれしている末梢神経は左右31対あります。
そのすべては、首から下、体幹と手足の先まで、それぞれ全身の決まった領域にくまなく分布しています。
これらの末梢神経線維には、「入力」と「出力」両方の役割があります。
入力は、痛みとか、ものを触った感じやその温度がどのくらいかとか、振動を感じる感覚とか、今それぞれの関節がどんな格好をしているかなど、そういった「知覚」を「全身から脳に伝える役割」です。
出力は、それぞれの筋肉に“こういう風に動け”という指令などを逆に「脳から全身に伝える役割」です。
このように神経は、入力と出力両方の「伝達経路」の役割を果たしています。
首から下の全身に分布する末梢神経のすべてが集まって、その伝達経路が「一つの束」になったものが脊髄です。
脊髄は部位によって2つの名前が付けられています。
首の部分の脊髄が「頚髄」、背中の部分の脊髄が「胸髄」と呼ばれます。
脊髄からは、一つ一つの背骨と背骨の間に形成されている穴を通って、末梢神経が左右に出ていきます。
そのそれぞれの末梢神経が支配する皮膚の領域や筋肉は、それぞれの末梢神経ごとに決まっています。
「頚髄」から横に出る末梢神経は左右8対あり、それらはそれぞれ「後頭部の一部と、頚部から体幹の上部と、両上肢」に分布し、8対それぞれが決まった特定の場所を支配します。
「胸髄」から横に出る末梢神経は左右12対あり、これらもそれぞれ帯状に「体幹」の決まった場所を支配します。
そして「胸髄の末端」からは、腰神経5対と仙骨神経5対と尾骨神経1対からなる神経群が下方に出ていきます。これを馬尾神経と呼びます。馬尾神経はそれぞれ腰椎・仙骨・尾骨の特定の穴から出たのちに、「陰部と下肢」の決まった場所を支配します。
ちなみにこの構造ですが、末梢神経の数、神経1本1本の走行、皮膚の支配領域、支配筋肉などの「すべて」にわたって、「全人類が共通の構造」を持っています。
余談ですけれども…外国人の患者さんを診察することもたまにあるのですが、そのたびに、当然のことながら、「ああ、人類は本当にみんな同じなんだなぁ」と痛感します。
さて、これらの神経、特に脊髄が何らかの損傷や障害を受けると、重大なことになります。
たとえば頚髄が完全な機能障害に陥ると、首から下の全身が麻痺してしまいます。一般的に麻痺というのは入力も出力もできなくなった状態を指します。
つまり首から下の感覚は消失し、動かすことができなくなり、唯一動かせるのは脳から直接出る神経が支配する顔面の筋肉だけになってしまいます。
胸髄の一番下の方が機能障害に陥ると、下腹部から下全部が麻痺します。
もう少し想像しやすいように、これを日用品に例えてみましょう。
脳は、デスクトップパソコン本体にあたります。
腕や指や体幹や足などは、キーボードやマウス、モニター、スピーカー、プリンターなどそれぞれのデバイスにあたります。(ワイヤレスでないとして)
これらのデバイスをデスクトップパソコン本体に繋げている一つ一つの線が、末梢神経です。
そしてそのすべての線を一つの束にした太い「コード」が、脊髄ということになります。
(ちなみに脊髄は英語でCordと呼ばれています。)
ここで一本の線が断線したら、その線がつながっていたデバイスは使えなくなりますよね。
しかし逆に言えば、その場合はそれだけで済みますね。ほかのデバイスは使えます。
しかし全部の線を一つの束にしたコードが断線すると、大変です。
すべてのデバイスとデスクトップパソコンの接続がそこで完全に途切れてしまいます。デスクトップパソコンを使うことは事実上できなくなってしまいますよね。
つまり脊髄の完全損傷は、「損傷部から下の全身と、脳との連絡が断絶すること」を意味します。
即ち「損傷した脊髄から下全身の麻痺」をきたすことになってしまいます。
ですから一旦脊髄損傷に陥ると、ただ末梢神経が1~2本損傷した時と比べて非常に重篤な状況がもたらされることになる訳です。
これが、我々診察者が「脊髄障害を絶対に見落としてはならない」一番大切な理由です。
…少し長くなりましたが、ここまで「脊髄の構造や機能」について簡単に解説しました。
次に「脊髄腫瘍」について、少し解説を追加しておきますね。
脊髄は前述したように脳から直接つながった神経の太い束ですが、そこに発生する脊髄腫瘍には、大きく分けて「髄外腫瘍」と「髄内腫瘍」の2種類があります。
脊髄本体の「外」から発生して外側から脊髄を圧迫する髄外腫瘍と、脊髄本体の「中」から発生して内側から脊髄を圧迫する髄内腫瘍です。
脊髄腫瘍の9割は髄外腫瘍で、残り1割が髄内腫瘍です。
脊髄腫瘍は全体として年間10万人に1.5人の発生頻度ですから、そのなかの1割を占める髄内腫瘍は、単純計算すると「年間100万人に1.5人」という本当に稀な疾患ということになります。
また、髄内腫瘍の多くは胸髄(背中の部分の脊髄)に発生します。
頚髄(首の部分の脊髄)に発生するのは髄内腫瘍の中でも僅かです。
ですから、これも単純計算すると「頚髄の髄内腫瘍」の発生頻度は「年間1千万人に何人か」というレベルの少なさになろうかと思います。
これほど希少な疾患ですので、「脳神経外科医でも脊髄腫瘍には一生遭遇しないこともある」と僕は学校で教わりました。
しかし僕は、その脊髄腫瘍の患者さんを、あるたった2年半の間に2名見つけ出すことになりました。
でも僕が接骨院で行ったのは、別に特別に難しいことではありません。
ごく基本的な問診と身体所見を取り、
その結果「脊髄障害が存在する疑いが強い」とロックオンしたに過ぎません。
つまり行ったのは“問診と身体所見と病態推論”まで。
MRIなどの画像検査と確定診断は、紹介した病院の脳神経外科専門医によって行われました。
2名の内1名は頚髄にできた髄内腫瘍の患者さんで、もう1名は同じく頚髄にできた髄外腫瘍の患者さんでした。
今回お話しするAさんは頚髄髄内腫瘍でした。
もう一人の頚髄髄外腫瘍の患者さんのことは、機会があったらいつかまたお話させていただきますね。
頚椎(首の骨)は7つの骨が積み重なった構造をしていて、上から1番2番と順に番号が付いています。
Aさんの髄内腫瘍は、頚髄の中でも最も上位の方、頚椎2番の高さに発生していました。
これまでに説明させていただいた脊髄の構造や働きからお分かりいただける通り、それは文字通り最悪と言える場所でした。
さて、Aさんの頚髄に「腫瘍が発生してしまっているかも知れないこと」に、そもそもどうやって僕は気付いたのかと言いますと。
ここまでも繰り返し、僕は基本的なことしかやっていませんと申し上げてきましたが、では具体的にどのようなことをしたのでしょうか。
それは本当に基本的なことだけなんですよね。
たとえば「頚髄障害」の存在を示す根拠となる身体所見、それを得る方法は「神経学的検査」といって、実はとっくの昔から既に医学的に確立されているんですよね。
そして筋電図や神経伝導速度検査といった特別な機械を使って行う検査以外は、すべてベッドサイドで患者さんを目の前にして簡単に行える徒手検査なんです。
ですから必要なのは、次の2つのことだけでした。
一つは、問診した結果から病態推論を行い、「頚髄障害があるかも知れない」との疑いを持つこと。
そしてもう一つは、既に確立されたこの神経学的検査法を用いたごく基本的な身体所見によって、その「医学的裏付け」を取ること。
…ただこの2つだけだったんですよね。
そして「その疑い」を僕が持ったのは、問診の中でAさんが伝えてくれた言葉からでした。
その疑いを根拠にその場で神経学的検査に移った訳です。
思い返してみれば、Aさんが伝えてくれた「その言葉」を、“馬鹿にしないで信じた”こと、それが今回の確定診断に至る出発点になっていたのですよね。
…さて前置きが長くなりましたが、Aさんのエピソードをお話していきますね。
今から19年前のお話です。
●19年前のある日、Aさんに行った問診
当時68才だった女性患者Aさんは、「昨日朝、ちょっと中腰になっていたら、急に“ぐちぐちぐち”と腰が痛くなった」とのことで来院されました。
腰痛について一通りの問診を行い、その中で足のしびれの有無についてもお聞きしました。するとAさんは、
「足にしびれはないです。でも両膝から下、つま先までがずっとほてる感じがします。これは特に夜強くなります。両足の裏は砂利の上を踏んでいるような感じがします。これらは5~6年前からで、3年前から悪化してきました」
とおっしゃいました。
これはparesthesia(パレステージア:錯感覚)という症状です。脊髄障害を含めたいろいろな疾患で現れる現象です。
そして「ああ、そういえば。」とここでAさんは言い出しました。
「しびれと言えば、昨日食事中に左胸のあたりがしびれました」
具体的にどことどこがしびれたのかお聞きすると、
「左胸から左肩甲骨にかけてと、左腕全体です」
とのことでした。
重ねてしびれの性質をお聞きすると、
「じわじわと締めつけられるような違和感が20秒くらい続きました。そしてその後は何ともなくなりました。今回だけでなく今までも時々こういうことがあるんです」
とのことでした。
どういう時にしびれるのかを聞くと、
「お風呂に入っている時や、トイレにいる時や、ただじっとしている時など、いろんな時になります」
とのことで、しびれの誘発要因は今一つはっきりしませんでした。
いつからしびれるようになったのかという問いに対しては、
「16~17年前からですかねぇ。」
とのことでした。
ここまでの問診結果だけを聞いた限りでは、「これは明らかに何か大きな異常がある!」と考える医療者は少ないと思います。
しびれがあると言っても持続時間が20秒と短く、それもすぐに治ってしまう。
今回しびれた部位も比較的広くて、よくある神経根障害などで頻繁にみられるようなデルマトーム(末梢神経の支配領域)に沿った形ではどうもなさそうです。
糖尿病やビタミン欠乏など内科疾患で起こる末梢神経障害なら、手足の末端からしびれてくるはずですから、今回のしびれの領域を考えるとその可能性は低い。
さらに誘発要因もはっきりしない上、16~17年前からある症状だというのですから、おそらく多くの医療者は次のように考えるでしょう。
「16~17年という期間は頚椎椎間板ヘルニアの経過にしては長すぎるし、何か悪性のものがそんなに長期間続くのも考えにくい。20秒間しびれて治まってしまうのであれば、特に日常生活に支障となってはいないようだし、表現としてはどうも不定愁訴という感じだ。これは病的な症状として捉えなくて良いものじゃないかな…」
実際僕も、この時はまずそう感じました。
しかし「不定愁訴と片付けてしまうのはまだ早い。念のためセオリー通りのことはもう少し聞いておかないと」と思い、次の質問をしました。
…結果的にはこの質問がターニングポイントとなったのでした。
「どのくらいの頻度でしびれは出るんですか?毎日何回かあるとか、一週間に数回とか、数ヶ月に一回くらいとか。」
Aさんはこう答えました。
「だいたい一週間に1~2回の感じです。でも34日間ないこともありました。」
ここで僕は「ハッ」としたのです。
「“34日間”しびれがないことがあった」とAさんがおっしゃったことにです。
思わず書いていた手元のカルテから目線を外し、Aさんのお顔を見上げました。
34日間という細かい数字は、不定愁訴としてスルーして良い症状にしては、あまりに具体的ですし、何か馴染まない表現だと感じたんですよね。
そこで「どうして34日間とわかるんですか?」と聞くと、「日記をつけているから」とAさんはおっしゃいました。
この答えを聞いて僕は次のように考えました。
「これはもしかして不定愁訴の類いのものではないんじゃないか?はっきりしない症状に聞こえるが、少なくとも患者さん自身はこの症状を明確に自覚していて、しかもかなり不快に感じているようだ。
はっきり感じる症状だからこそ日記にまでつけて、“34日間なかったことがある”ことを覚えているのだろう。
…この症状はスルーしてよいものではなさそうだ。Aさんの気のせいなんかじゃない。明確に存在する症状なんだ。この症状の原因となっている何らかの疾患がどこかに隠されている可能性がある。」
問診開始直後から、もちろんいつも通りに“ゾーン”に入ってはいましたが、後から思えばここで僕は完全に“もっと深いゾーン”に入ったのだと思います。
…いわば自分の極限まで集中しました。
そこで次に、今までこの症状を他の病院で診てもらったことはないかをお伺いすると、こういうことでした。
「このしびれのことは16年前からたくさんのところで診てもらいました。内科にも、整形外科にも、脳神経外科にも、それぞれ何ヶ所も行って診てもらいました。」
「…でもどこでも大体同じことを言われました。
内科に行って左胸がしびれると言えば大抵心電図を取られ、心臓には異常ありませんと言われました。
整形外科では首のレントゲンを撮って、首の骨が変形しているからだけど大したことはないと言われました。
脳神経外科では頭のMRIを撮って、脳室が少し大きいけど問題はないと言われました。
16年間、どの病院に行っても結果は同じ診断でした。」
最後に僕が
「今回しびれたのは左胸と左背中と左腕だけですか?」
と念押しで聞くと、Aさんは
「ああそうそう、終わりころ左腰から左太ももの外側にもなんとなく違和感が出ました。」
と答えました。
そうなると「左半身のしびれと違和感」ということになります。
これは中枢神経の障害を疑う根拠になり得るものでした。
第2部で詳しく解説しますが、「右脳あるいは左頚髄の障害」でこの症状は起こり得るからです。
そこで、その根拠となる身体所見が実際に存在するか、直接お体を拝見して確かめるために、すぐに神経の機能を調べる「神経学的検査」を行うことにしました。
そして、その結果。
「右脳あるいは左頚髄の障害」を疑う根拠となる身体所見のデータを得たのです。
「捕まえた!」…端的に言うとこの時僕はこう思いました。
●Aさんに行った身体所見~神経学的検査法
この時に行った神経学的検査の内容と結果の詳細は第2部で書くことにしますね。
ごく簡単に書くと、「脳か脊髄、どちらかの中枢神経に障害がある患者さんに見られる特徴がいくつか確認された」ということです。
具体的には
①深部腱反射が上下肢共に左側だけ亢進していたこと(通常より強く反射が出る)
②正常なら見られないはずの病的反射が、ごく軽度ではあるが左側だけに出現していたこと
③左半身のごく軽度の片麻痺が存在していたこと
です。
…この3つが「右脳あるいは左頚髄の障害を強く疑う決め手」となりました。
つまり僕がやったことはごく当たり前の神経学的所見を取っただけに過ぎず、何も大掛かりなことはやっていません。
裏を返せば、今まで診察を受けたいくつもの病院では、診察時に当然行うべきこの神経学的検査を「やらなかった」可能性がある、ということになろうかと思います。
あるいはもしやったのだとしたら、医者でもない僕などが見つけた異常を「そこで見つけ出せなかった」ということになってしまうので、その場合逆に状況としてはかなり深刻です。
Aさんを診察したこの日、僕は普段から連携させていただいてきたB脳神経外科病院のB脳神経外科専門医に、すぐに紹介することにしました。
19年前に書いたもので少々稚拙ではありますが、この時に書いたB先生への紹介状は以下の通りです。
平素より大変お世話になっております。
腰痛が主訴で当院来院されましたが、軽度の左半身不全麻痺様の症状がみられるようでしたので、先生受診を勧めました。
左上肢・下肢バレー徴候軽度(+)で左上下肢の筋力低下があるようです。
左二頭筋、三頭筋、腕橈骨筋腱反射及び左PTRの軽度亢進(+)、左Tromner reflex軽度(+)のようです。
一ヶ月程前から早く歩きにくくなったとのことで、片足起立右10秒以上、左5~6秒で、階段は手すり必要だそうです。
巧緻障害は(-)とのことで、10秒テスト20回可でした。
握力右21.5kg、左17.5kgでした。又、左手部atrophy(+)のようです。
headache、vertigoは現在(-)とのことです。
8年前脳外科で頭部MRI、「脳室が少し大きいけど問題はない。」とのことだったそうです。
脳梗塞や頚髄症等、中枢神経障害ありませんでしょうか。
何卒御高診の程、お願い申し上げます。
●確定診断名;頚髄髄内腫瘍
B先生は僕の紹介状を読んで、まず頭部MRI検査を行い異常がないことを確認しました。
そしてそれで終わりにせず、頚椎MRIを行ってくれました。
…その結果、頚椎2番高位の「脊髄髄内腫瘍」が発見された訳です。
MRIを見ると、驚くほど巨大な腫瘍でした。
この場所に発生した髄内腫瘍が悪化していけば、大変なことになる可能性が予測されました。
首から下全身の麻痺が起こる可能性についてはもちろんです。
しかしそれだけではなかったからです。
この場所にできた腫瘍が悪化すれば横隔神経という呼吸筋を司る神経も障害される可能性があったからです。
そして最終的には呼吸筋麻痺をきたし、最悪の事態となる可能性も考えなくてはならなかったからです。

画像1.頚椎MRI(矢状断像);C2高位の脊髄(灰色のコード様の部分)の中に髄内腫瘍(白い部分)が高輝度に描出されている。
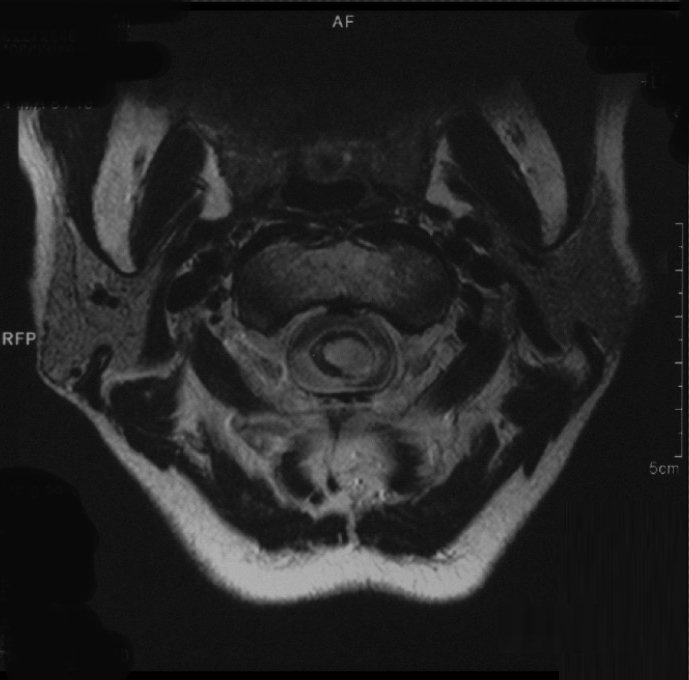
画像2.頚椎MRI(横断像);脊髄の左寄り(向って右より)に径の大部分を占める巨大な髄内腫瘍(白い部分)が高輝度に描出されている。回りに押しやられた正常脊髄(灰色の部分)は極端に薄くなっており、特に左側の脊髄がより強く圧排されていることが画像から読み取れる。
●あとがき
第1部の今回は、病院を紹介して確定診断が下されたここまでにしますね。次回の第2部で、僕が拝見した身体所見の詳細と、Aさんのその後のことと、全体の総括を書きますね。
今回は最後に、Aさんの診察を通して僕が感じた疑問を書きますね。
Aさんは症状が出現してから16年後にやっと確定診断が付いた訳ですが、それは脊髄腫瘍という重大な病気でした。
もしかしたら僕の接骨院に来られる前に、重篤な状態になってしまっていたかもしれません。
呼吸筋麻痺を起こして呼吸ができなくなり、状況によっては命を落とされていたかもしれません。
でもその場合、原因は不明なままになってしまった可能性もあるかと思います。
もう少しお年を召されていたら、“老衰”として片付けられてしまっていたかもしれません。
このようなことは無くさなければと思います。
でも一体どうすればよいのでしょうか。
その答えを見出すには、「なぜ複数の医療機関でこれまで見落とされてきたのか」ということについて、その理由を考えてみることが必要だと感じます。
僕はいくつかの理由を考えてみました。
今回はそのうちの一つをさわりだけ書いて終わりにしますね。
見落としについて、診察した医師の責任を問うのは簡単です。
しかし問題はそこだけではないと思うのです。
もちろん、「患者さんの言葉を信じる」ところから出発し、ちゃんとした問診を行い、ちゃんとした身体所見を取り、的確な病態推論を行って、その後に初めて画像検査などに移り、確定診断に至る、…そういう力をすべての医師たちに付けてもらうこと、またそういう力を付けるに十分な医学教育を徹底的に行ってもらうこと、それも大切だと思います。
でもそういうことをちゃんと実行している医師たちも実際にはたくさんいます。
少なくとも僕が連携している医師たちは、みなさんそれを毎日ちゃんとやり続けています。病態推論能力の高さは僕などとても比較にならないですし、この医師たちは本当に信頼できる医師たちです。
一方で、実は多くのの医師はその能力は備えているのだろうと思うのですよね。
しかし、何らかの理由でその能力を発揮できないことがある“事情”が存在するのではないかと考えています。
その一つには、現行の医療保険制度の仕組み、そこに何らかの欠陥あって、こういう事態を招いている面もあるのではないかと思うのです。
具体的にその中から一例を上げると、医師が診察にかけられる時間が今の制度の中ではどうしても短くならざるを得ないという実態です。
実際に「3分診察」と言われるように、日本の病院で診察にかけてもらえる時間は本当に短いと思います。
逆に言えば医師たちがそうせざるを得ない環境の中で、その時間内で正確な診断に至れという方が無理なのではないでしょうか。
…この議論は話し始めると長くなりますので、今回は問題提起だけにとどめさせていただきます。
ただ、「救えるはずの人が救われないようなことを無くし、一人でも多くの患者さんが正しく救われる社会を作っていくにはどうしたら良いのか」ということについては、一生懸命に考えていかないとなと思います。
かなり大きなテーマですし、改善のための議論の切り口は多岐にわたると思います。
ぜひ多角的に、皆さんとともにいろいろ考えていけたらと思います。
さて。
次回はまた2か月後、7月1日の配信となります。
また頑張って書きます!どうか楽しみになさっていてくださいね。






